STAFF
Staff
老年医学
わが国は世界でも類を見ない超高齢社会に突入しています。この超高齢社会を活力あるものにするためには、健康寿命の延伸及び健康格差の縮小の実現に向けての取り組みが必要です。 高齢者では多臓器に疾患がみられ、症状と経過は非定型的になりがちです。また薬剤の副作用が出現しやすく、低栄養状態に陥りやすく、感染症に罹患しやすくなります。さらに、認知症やうつなど、精神疾患の頻度も高くなり、診療にあたっては、こうした高齢者の特性を踏まえて、特定の臓器に偏ることなく、全人格的に的確な診断を行い、治療方針を策定することが望まれます。さらに、健康がいくらか損なわれても、それまでの生活を続けることができる、あるいは、たとえ病気が進んだとしても社会の中で自分らしく生活できれば、それも一つの「健康長寿」といえるのではないでしょうか?それぞれの疾病に最も適切と思われる治療を選択することは重要ですが、それと共に、あるいはそれ以上に重要なのは、日常生活を送る上での問題点を把握し、本人が抱える健康問題に対して適切に指導し、現実的な医療・看護・介護プランを提供することです。 そのために、必要な学問分野が老年医学であり、こうした役割を果たすため、高齢者医療において経験を積んだ、かかりつけ医や専門教育を受けた医師が求められています。米国では、基本的にすべての大学病院に老年科が設置されており、老年病を専門とする資格を持った多くの職種の医療関係者がチームで包括的な診療をしています。フランスでは、高齢者の生活支援のための長寿に関する法律が整備され、老年医学教育体制の整備に加え、老年科外来、日帰り入院、老年医学サポートチーム、急性期病棟、回復期病院からなる高齢者診療ネットワークが構築されています。日本においても、老年病に特化した最初の診療科設置は1962年と古く、専門医制度も1988年に始まっています。しかし、実際には「老年病専門医としてのスキルを持つ臓器別診療の専門医」として活動している場合が多く、全国的な老年科の整備は不十分です。老年病専門医の育成が必要であると共に、高齢者医療の知識とスキルを習得した医師が少しでも増えることが望まれます。 日常生活活動度の低下した高齢者の医療は、各疾患の専門的医療を重ねるだけでは決してすまされず、疾患ごとの知識を基礎として、より包括的で、また、ケースによっては倫理や社会制度にまでおよぶ広くかつ深い知識と洞察を必要とします。老年病専門医制度は、基本領域である内科の各疾患の病態の理解や標準的な治療の修得を基盤として、高い専門性をもった老年病学に基づく医療を提供し、さらに高齢者の医療・介護・福祉にかかわる職種のリーダーとして活動できる医師を養成する制度です。岡山大学病院は、2018年4月からの新専門医制度での老年病専門研修プログラムで基幹施設となり、第二内科が中心的役割を担っています。本プログラムでは、第二内科関連病院の南岡山医療センターも連携施設となっています。 しかし、高齢者医療には課題も多く、その一つが有効性と安全性の両面でのエビデンスが乏しいということです。今後、臨床研究を充実させ、具体的な治療指針の策定につなげることが重要であり、様々な視点からのアプローチが可能です。多くの先生に興味を持っていただけることを期待しています。
最後に、第二内科で行われている高齢者医療におけるユニークな取り組みをご紹介します。
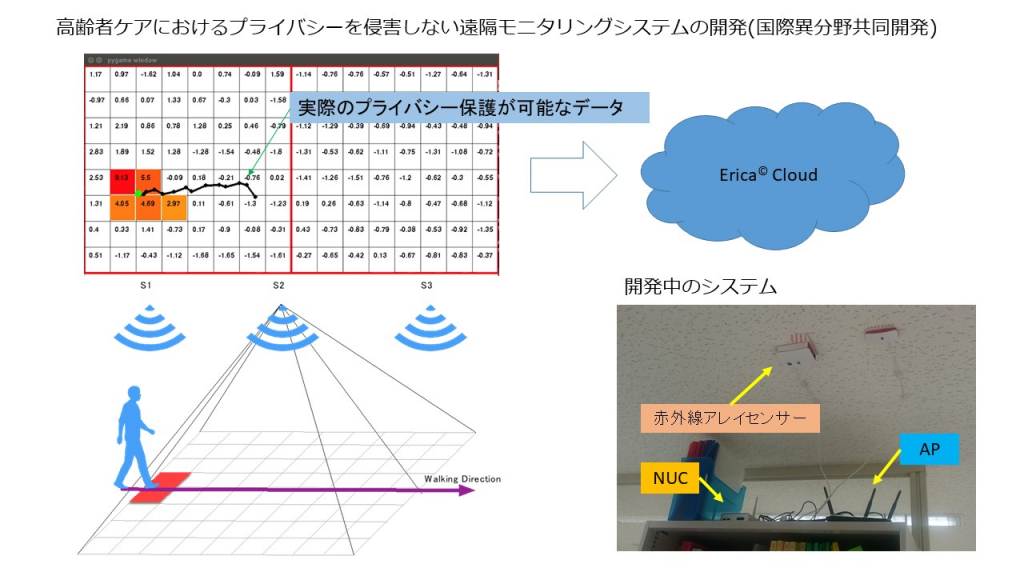
② 超高齢者社会におけるケアへの一つの回答として,IoTを用いた先進的なモニタリングシステムを国際医工連携研究で開発中です.National Taiwan Universityとの共同研究において,独自開発された赤外線アレイセンサにより,対象者の動きのみを数値化するシステムを開発しています.その結果,プライバシーが保護された状態での活動量の把握を可能にしています.データはワイヤレスインターネットを介して収集されます.実際の臨床に用いることにより,高齢者の活動性を適切に把握し,予期せぬエマージェンシーを把握することもタイムリーに可能とする予定です.(頼冠名ら)
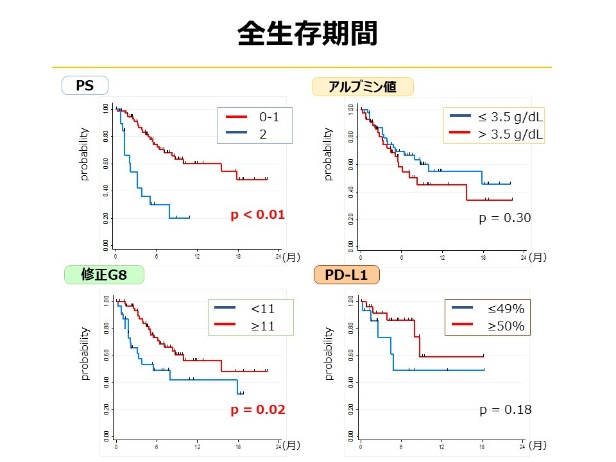
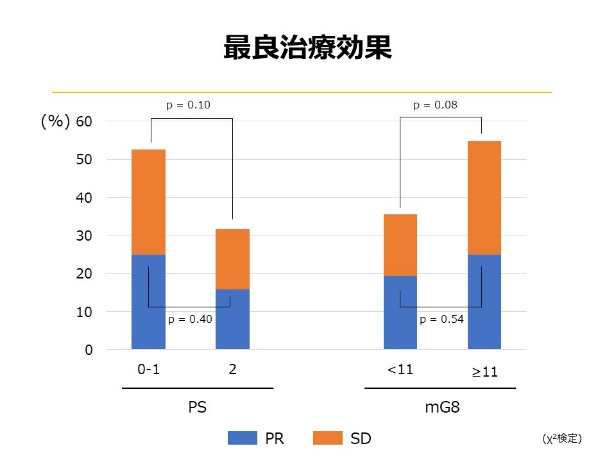
② 高齢非小細胞肺癌に対する免疫チェックポイント阻害剤の効果と安全性に関する後方視的検討(久保寿夫ら,第59回日本呼吸器学会学術講演会,2019)